日本医科大学外科専門研修プログラム 2025年度版
日本医科大学外科研修プログラム管理委員会
2024年5月
▶︎ お問い合わせ(見学希望の方へ)
日本医科大学外科専門研修プログラム
本プログラムは、外科に興味がある貴君に自信を持って勧められる、大変魅力的な研修プログラムです。

プログラム統括責任者 吉田 寛
- 外科5科と救急医学教室が密接に連携を取り合い、外科専門医を確実かつスムーズに取得出来るだけでなく、専攻医一人ひとりの希望に沿った自由度の高いプログラムを構成しています。
- 専門研修を進める中で希望する外科専門領域を変更したい場合にも、柔軟に対応しています。まだ外科専門領域を決めかねている貴君にピッタリなプログラムです。
- 基幹施設である日本医科大学付属病院では女性医師や子育てをする環境においても充実した研修を支援する様々な制度を設けています。実際に各科にて多くの女性医師が活躍しています。
- 本学出身者だけではなく、他大学の出身者や、海外の大学出身者も数多く研修を行っています。
- 国内随一の高度救命救急センターへのローテーションも当プログラムの魅力です。豊富な症例を経験することにより救急患者さんへの対応で差をつけましょう。
- 社会人枠の大学院進学を積極的に支援しています。また、研修修了後は海外留学などの更なるステップアップの機会も用意しています。

1 プログラムの目的と使命
本プログラムは外科専門医取得を最初の目標とし、外科専門医取得後は各サブスペシャルティ領域科の専門医取得を目指すもので、原則3年間の研修プログラムです。本プログラムの目的と使命は以下のとおりです。
- 外科専門医として必要な基本的・専門的診療能力を習得すること。
- 知識・技能・態度と高い倫理性を身につけることにより、患者に信頼され、標準的な医療を提供し、プロフェッショナルとしての誇りを持ち、患者への責任を果たせるようになること。さらに、国民の健康・福祉に貢献できるようにすること。
- 一般外科領域からサブスペシャルティ領域(消化器外科、心臓血管外科、呼吸器外科、小児外科、乳腺外科、内分泌外科、外傷外科(Acute Care Surgery))の専門研修を行い、各領域の専門研修に円滑に移行させること。
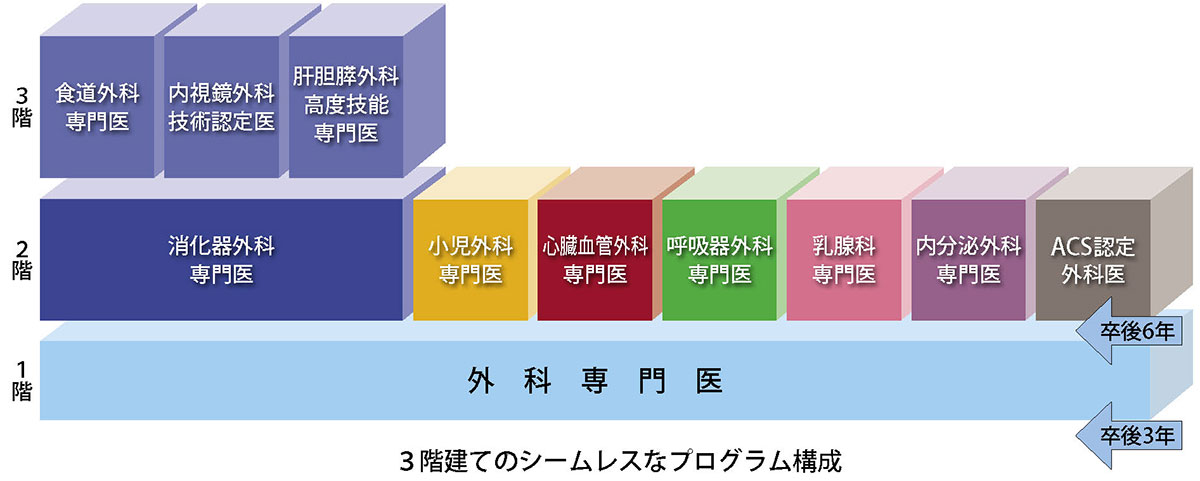
2 プログラムの概要
- 本プログラムは外科専門医取得を最初の目標とし、続けて各サブスペシャルティ領域(消化器外科、心臓血管外科、呼吸器外科、乳腺科、内分泌外科、外傷外科(ACS))の専門医取得を目指すものです。
- 本プログラムでは、3年間の専門研修のうち1年間は基幹施設で6か月、連携施設で6か月の研修を行います。残りの2年間は専攻医一人ひとりの希望に沿った施設で研修を行います。
- 外科5科(消化器外科・心臓血管外科・呼吸器外科・乳腺科・内分泌外科)が密接に連携を取り合っているため、外科専門医を確実かつスムーズに取得出来ます。
- 専門研修を進める中で希望するサブスペシャルティ領域を変更したい場合にも、柔軟に対応できるため、サブスペシャルティ領域が決まっていない先生方にもピッタリなプログラムです。
- 個々のニーズにあった研修を提供するために、サブスペシャルティ領域専門医連動コース(基幹施設主幹型・連携施設A主幹型・連携施設B主幹型)、外科コースを設けます。
- 基幹施設である日本医科大学付属病院では女性医師や子育てをする環境においても充実した研修を支援する様々な制度を設けています。
3 プログラムに参加する施設(基幹施設/連携施設)の概要
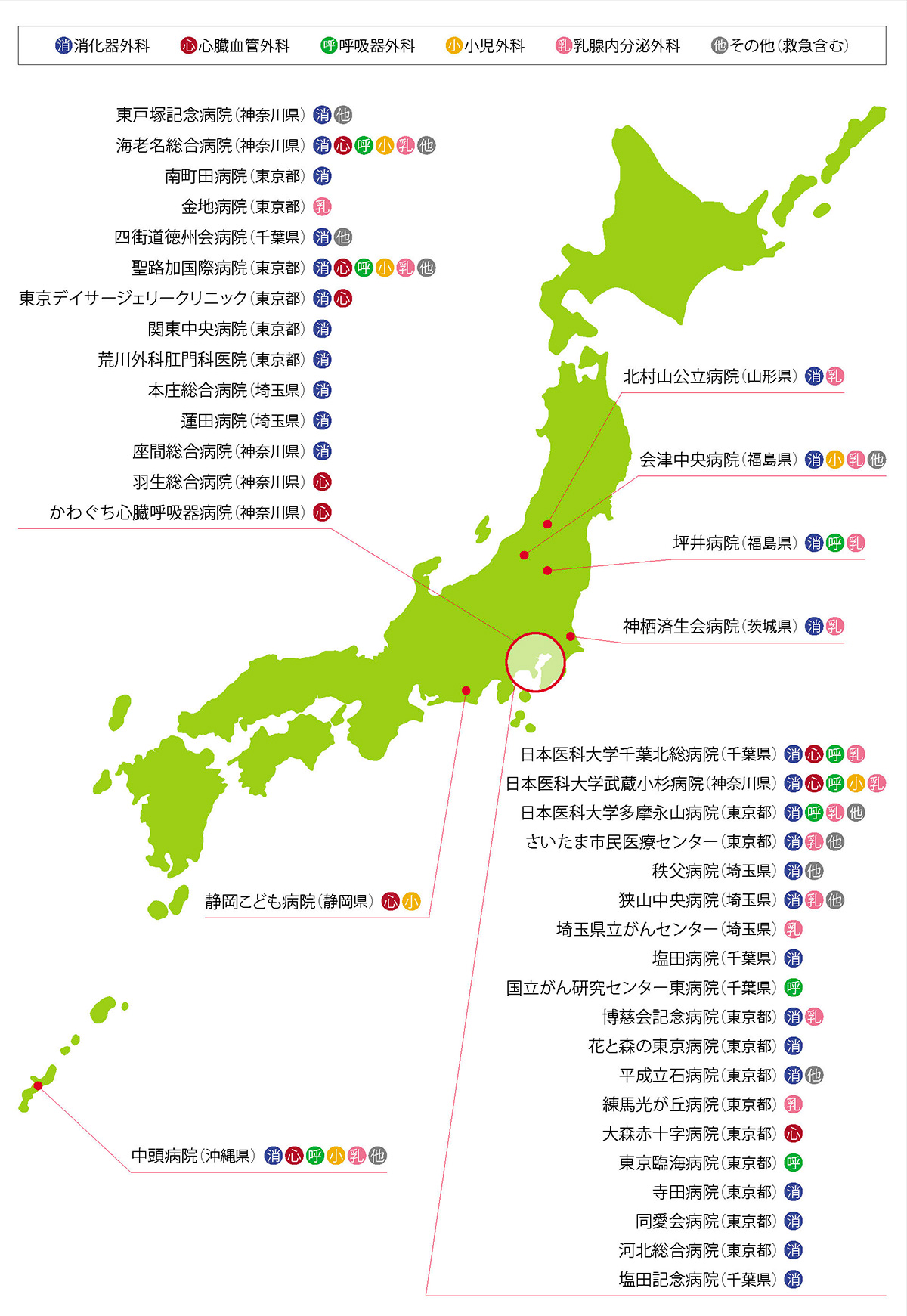
日本医科大学付属病院(基幹施設)と連携施設(41施設)により専門研修施設群を構成しています。本専門研修施設群では、250名の専門研修指導医が専攻医を指導いたします。
連携する日本医科大学の四病院

期間施設
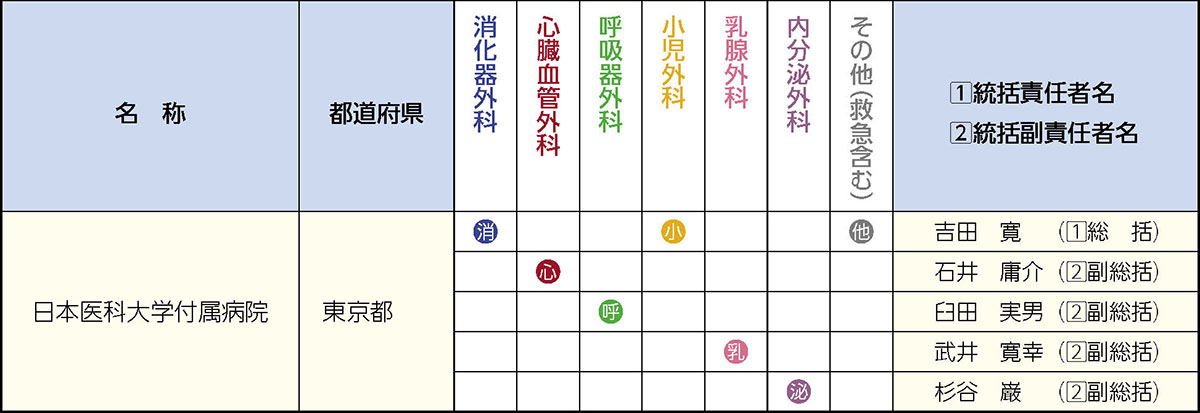
連携施設

外科専門研修プログラム連携施設
4 専攻医の受け入れ数について
(外科専門研修プログラム整備基準5.5参照)
本専門研修施設群の3年間のNCD登録数は41,175例で、専門研修指導医は158名であり、本年度の募集専攻医数は18名です。
5 外科専門研修について
1. 研修期間
外科専門医は2年間の初期研修終了後、3年間(以上)の専門研修で育成されます。
専門研修期間中に、基幹施設で6ヶ月〜2年6ヶ月の研修を行い、残りの期間は連携施設で研修を行い
ます。
2. 年次ごとの専門研修計画
初期研修において学んだ外科基本手技、診断・治療における基本的能力、プライマリケアの基礎的知識 を生かし、基幹施設や連携施設の指導医による指導の下、チーム医療の一員として研修します。専攻医の 研修は、毎年の到達目標と達成度を評価しながら進められます。専門研修の1年目、2年目、3年目に は、それぞれ医師に求められる基本的診療能力・態度(コアコンピテンシー)と外科専門研修プロクグラム 整備基準に基づいた外科専門医に求められる知識・技術の習得目標を設定し、 その年度の終わりに達成度 を評価して、基本から応用へ、さらに専門医としての実力をつけていくように配慮します。以下に年次ご との研修内容および習得目標の目安を示します。なお、習得すべき専門知識や技能は専攻医研修マニュア ルを参照して下さい。
(1) 専門研修1年目
基本的診断能力および外科基本的知識と技能の習得を目標とします。外科基本手技、各種手術の 助手、外科処置、外科周術期管理、ラボ施設での外科手技研修を行い、低難度手術の術者も経験し ます。カンファレンス、論文抄読会、e-learning、基幹施
(2) 専門研修2年目
基本診療能力の向上に加えて、外科基本的知識・技能を実際の診断・治療へ応用する力量を養う ことを目標とし、低・中高難易度手術の術者や助手についても研修します。さらに学術として各種 研究会・学会での発表の経験を通して専門知識・技能の習得を図ります。
(3) 専門研修3年目
チーム医療において責任を持って診療にあたり、後進の指導にも参画し、リーダーシップを発揮して、外科の実践的知識・技能の習得により様々な外科疾患へ対応する力量を養うことを目標とします。また、専門医資格試験に必要な症例数に達するように過去2年間での研修で経験できなかった症例を研修します。カリキュラムを習得したと認められる専攻医には、積極的にサブスペシャルティ領域専門医取得に向けた技能研修へ進みます。また、研究会・学会発表および論文執筆についても研修します。
*専門研修期間中に大学院へ進むことも可能です。大学院コースを選択して 臨床に従事しながら臨床研究を進めるのであれば、その期間は専門研修期間として扱われます。

3. 必要経験症例数
研修プログラムの修了判定には規定の経験症例数が必要です。日本外科学会ホームページ「新専門医制
度における外科専門医試験について」を参照してください。
https://jp.jssoc.or.jp/modules/specialist/index.php?content_id=20
(1)350例以上の手術手技(NCD登録必須)
(2)(1)のうち術者として120例以上の経験(NCD登録必須)
(3)各領域の手術手技または経験の最低症例数
①消化管および腹部内臓:50例
②乳腺:10例
③呼吸器:10例
④心臓・大血管:10例
⑤末梢血管:10例
⑥頭頸部・体表・内分泌外科:10例
⑦小児外科:10例
⑧外傷:10点(症例数、講習会受講など細則あり)
⑨上記①~⑧の各分野における内視鏡手術:10例
*初期臨床研修期間中に外科専門研修基幹施設ないし連携施設で経験した症例(NCDに登録されていることが必須)は、研修プログラム統括責任者が承認した症例に限定して、手術症例数に加算することができます。
研修プログラムの具体例

*最初の2年間で外科専門医取得に必要な症例数を達成し、3年次はサブスペシャルティ領域の専門医取得に向 け、ワンステップ上の研修をシームレスに行います。具体的には、基幹施設在籍中に消化器外科、心臓血管外 科、呼吸器外科、乳腺科、内分泌外科、小児外科、総合診療科、消化器内科(内視鏡センター)、高度救命救急 センターを専攻医の到達度や希望に応じて研修します。
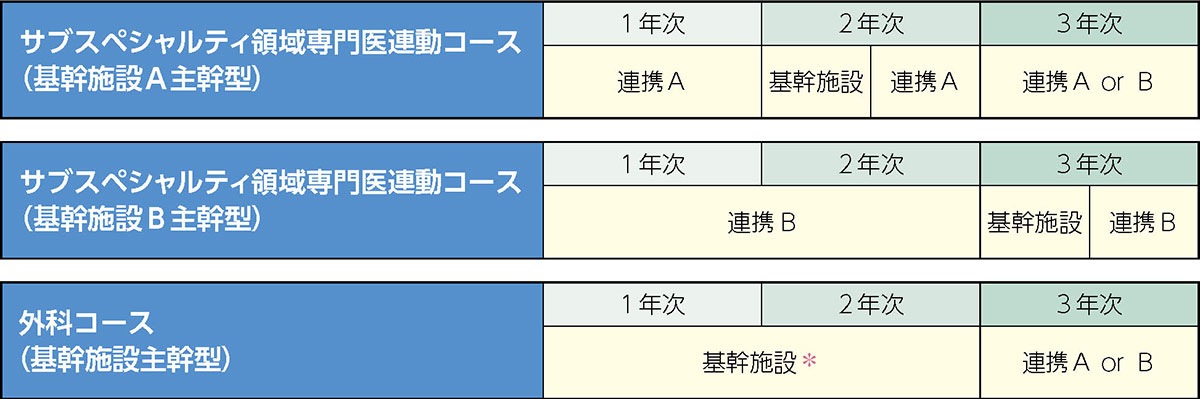
*サブスペシャルティ領域が決まっていない先生向けのプログラムです。 基幹施設在籍中に消化器外科、心臓血管外科、呼吸器外科、乳腺科、内分泌外科、小児外科、総合診療科、消 化器内科(内視鏡センター)、高度救命救急センターを研修(1〜3か月)します。サブスペシャルティ決定後、 目的に合ったプログラムを再構成します。

* Care Surgery専門医プログラムを中断し、2年次から外科専門研修プログラムを開始することも可能 です。

*将来の臨床研究医を養成するコースで、研修期間は7年。研究は大学院で行います。
サブスペシャルティ領域:消化器外科、心臓血管外科、呼吸器外科、乳腺科、内分泌外科、救命救急科
基幹施設:日本医科大学付属病院
連携施設A:日本医科大学千葉北総病院、日本医科大学武蔵小杉病院、日本医科大学多摩永山病院
連携施設B:会津中央病院、神栖済生会病院、さいたま市民医療センター、秩父病院、埼玉県立がんセンター、塩田病院、国立がん研究センター東病院、博慈会記念総合病院、花と森の東京病院、平成立石病院、東戸塚記念病院、海老名総合病院、中頭病院、南町田病院、金地病院、静岡県立こども病院、四街道徳洲会病院、聖路加国際病院、東京デイサージェリークリニック、関東中央病院、荒川外科肛門医院、本庄総合病院、蓮田病院、座間総合病院、大森赤十字病院、羽生総合病院、かわぐち心臓呼吸器病院、東京臨海病院、寺田病院、河北総合病院、塩田記念病院、令和あらかわ病院、明理会中央総合病院、千葉徳洲会病院、榊原記念病院、やました甲状腺病院、高知医療センター、小林病院
日本医科大学外科研修プログラムでの3年間の施設群ローテートにおける研修内容と、予想される経験症例数を下記に示します。内容と経験症例数に偏り、不公平がないように十分配慮します。
(1) 専門研修1年目
原則として基幹施設もしくは連携施設Aで研修を行います。
一般外科/消化器外科/心臓血管外科/呼吸器外科/乳腺外科/内分泌外科/小児外科/救命救急科
/総合診療科/生理機能検査(腹部・心臓・甲状腺・乳腺超音波検査等)
経験症例100例以上/年(術者30例以上/年)
学会・研究会での発表を行います。
(2) 専門研修2・3年目
原則として基幹施設もしくは連携施設A、Bで研修を行います。
一般外科/消化器外科/心臓血管外科/呼吸器外科/乳腺外科/内分泌外科/小児外科/救命救急科
/内視鏡センター(上部・消化管内視鏡検査、ERCP等)
経験症例125例以上/年(術者60例以上/年)
症例報告、臨床検討について学術論文発表を行います。
(3) 専門研修3年目
主として連携施設Bで研修を行います。
経験症例125例以上/年(術者60例以上/年)
研修期間は3年間としていますが、習得が不十分な場合は習得できるまで期間を延長することになりま す(未修了)。一方で、カリキュラムの技能を習得したと認められた専攻医には、積極的にサブスペシャ ルティ領域専門医取得に向けた技能教育を開始し、また、大学院進学希望者には、3年間の臨床研修に連 動して研究を開始することもあります。
日本外科学会外科新専門医制度における外科専門医試験について:2024年8月ごろ
https://jp.jssoc.or.jp/modules/specialist/index.php?content_id=20
4.研修の週間計画および年間計画
● 基幹施設(日本医科大学付属病院)
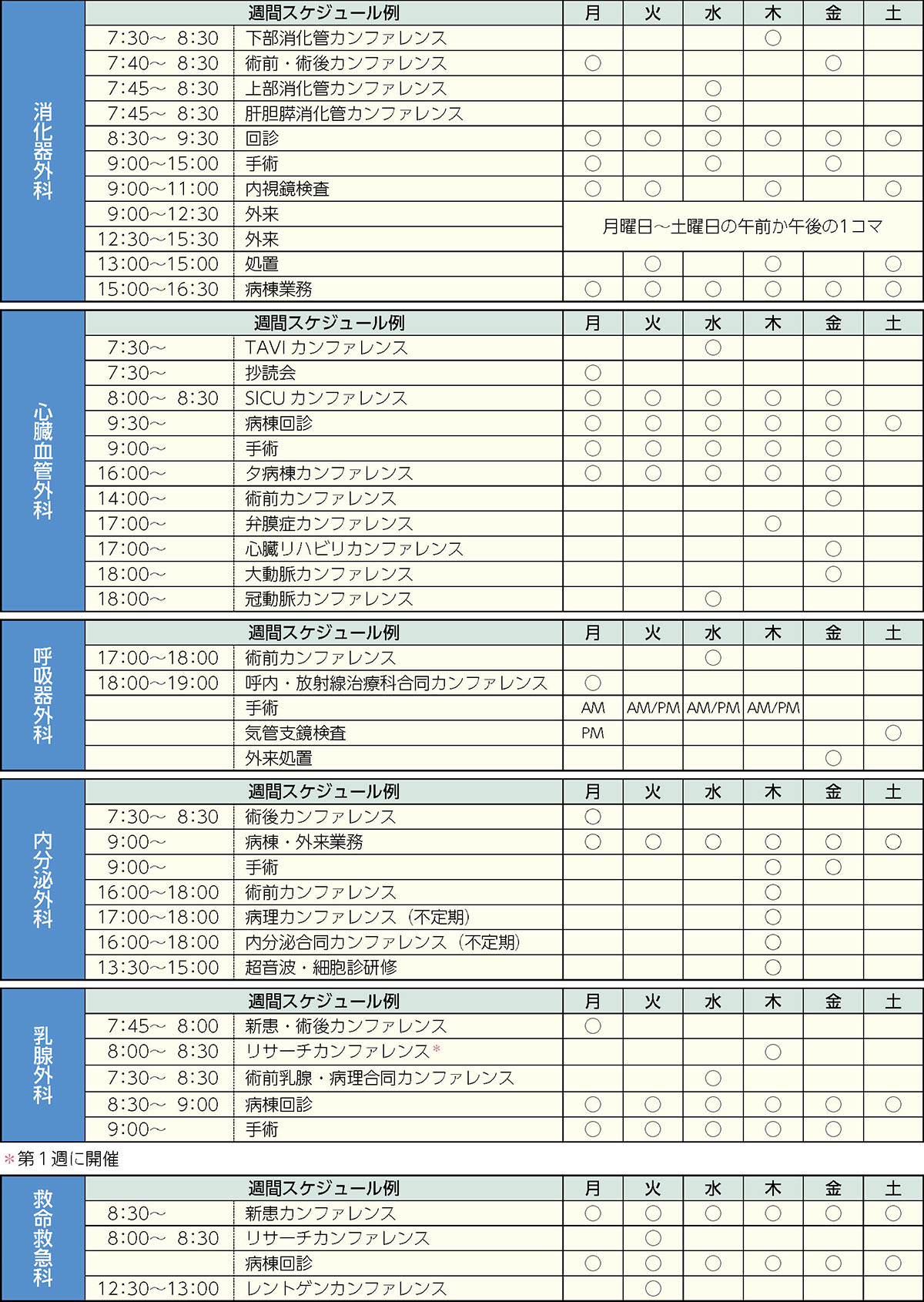
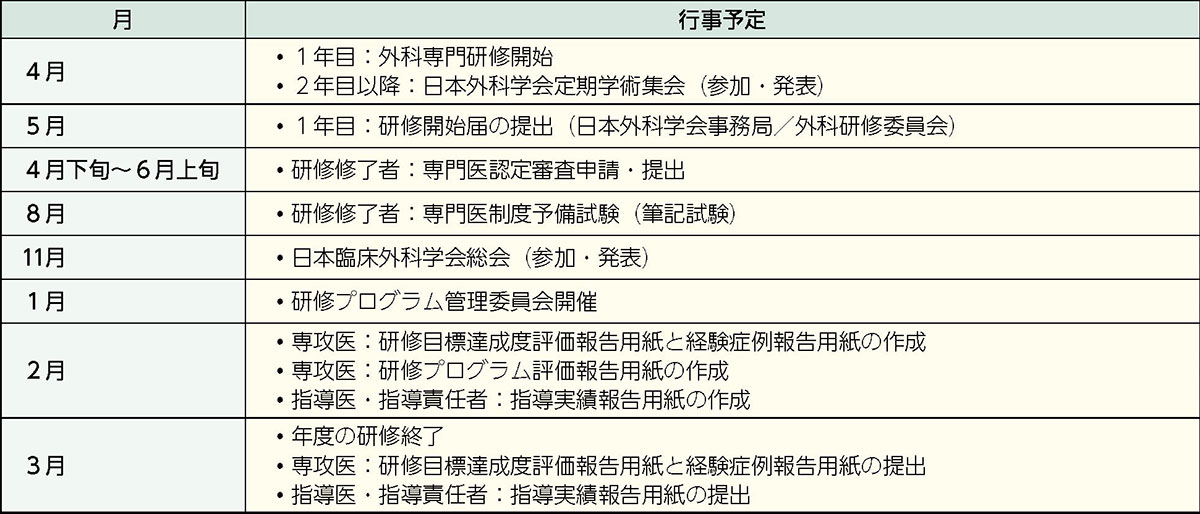
● 研修プログラムに関連した全体行事の年間スケジュール
6 専攻医の到達目標
習得すべき専門知識:
外科診療に必要な基礎的知識・病態を習熟し、臨床応用できる。
習得すべき専門技能:
A. 外科診療に必要な検査・処置・麻酔手技に習熟し、それらの臨床応用ができる。
B. 一定レベルの手術を適切に実施できる能力を習得し、その臨床応用ができる。
習得すべき学問的姿勢:
外科学の進歩に合わせた生涯学習の基本を習得し実行できる。
具体的には専門研修プログラム整備基準(20201124変更)をご参照ください。
7 各種カンファレンスなどによる知識・技能の習得
(専攻医研修マニュアル -到達目標3- をご参照ください)
基幹施設および連携施設それぞれにおいて、医師および看護スタッフによる治療および管理方針の症例検討会を行い、専攻医は積極的に意見を述べ、同僚の意見を聴くことにより、具体的な治療と管理の論理を学びます。
- 病理合同カンファレンス:手術症例を中心に、特に診断困難例の切除検体の病理診断を検討します。
- Cancer Board:複数の臓器に広がる進行・再発例や、重症内科併存疾患を有する症例、非常に稀で標準治療が確立していない症例などの治療方針決定について、関連診療科、病理診断科、放射線科、緩和ケア科、看護師、薬剤師による合同多職種カンファレンスを行います。
- 基幹施設と連携施設による手術手技・症例検討会:外科基本手技、周術期管理、稀な疾患、治療困難症例について基幹施設が中心となり定期的研究会開催を行っています。
- 各研修施設において抄読会や勉強会を実施します。専攻医は最新のガイドラインを参照するとともに、疾患について文献などを検索し知識を深めます。
- 模擬器具やトレーニングデバイスを用いたドライラボや教育用動画などを用いて積極的に手術手技を学びます。
- 日本外科学会の学術集会(特に教育プログラム)、e-learning、セミナーや講習会などで下記の事柄を学びます。
- 標準的医療および今後期待される先進的医療
- 医療倫理、医療安全、院内感染対策

8 学問的姿勢
専攻医は、医学・医療の進歩に遅れることなく、常に研鑽、自己学習することが求められます。患者の日常的診療から浮かび上がるクリニカルクエスチョンを日々の学習により解決し、これまでのエビデンスでは解決し得ない問題は臨床研究に自ら参加、もしくは企画することで解決しようとする姿勢を身につけます。学会には積極的に参加し、基礎的あるいは臨床的研究成果を発表します。さらに、得られた成果は論文として発表し、国内外に発信するとともに批評を受ける姿勢を身につけます。
また、研修期間中に以下の要件を満たす必要があります。(専攻医研修マニュアル-到達目標 3-参照)
- 日本外科学会定期学術集会に基本的に毎年参加
- 指定の学術集会や学術出版物に、筆頭者として症例報告や臨床研究の結果を発表
● 来年度以降の日本外科学会定期学術集会開催予定

